SE L’INTESTINO NON VA
La disfunzione intestinale nella mielolesione:
fisiopatologia dell’intestino “neurogeno” e nuovi approcci terapeutico-riabilitativi
di Gabriele Bazzocchi ***
(Relazione tenuta in occasione del Convegno “Le Disfunzioni Autonome nella Mielolesione” Negrar, 30 Novembre 2012)
Man mano che ci si allontana dall’evento che ha prodotto la lesione midollare, che sia stato traumatico o non, le funzioni digestive ed in particolare il controllo della evacuazione si manifestano come uno dei maggiori problemi delle persone con mielolesione. Sia in relazione alla Qualità di Vita [1,2], sia in termini di morbilità e di mortalità [3], la gestione della disfunzione intestinale riveste un ruolo importante nel percorso riabilitativo che segue una lesione spinale. Recenti studi hanno evidenziato come la gestione dell’alvo sia considerata al primo posto in termini di condizionamento della vita sociale e di relazione [4]
Il termine “intestino neurogeno” è stato mutuato dalla definizione “vescica neurogena”; si pensa infatti che vi sia analogia tra lo svuotamento ed evacuazione del contenuto rettale e quello vescicale. Tra le due funzioni invece vi sono molte e rilevanti differenze e le due condizioni devono essere tenute ben distinte, e rimarcate le differenze piuttosto che ricercate le similitudini.
L’innervazione della vescica è costituita da neuroni parasimpatici ed un loro cortissimo assone postgangliare, mentre nella parete intestinale esiste una rete neuronale paragonabile per numero e complessità a quelle del Sistema Nervoso Centrale. Viene infatti definito il sistema nervoso enterico un vero e proprio “secondo cervello”. Questo comporta una sostanziale “autonomia” del controllo della regolazione motoria intestinale rispetto alle influenze del Sistema Nervoso Centrale e Periferico. Comporta anche una scarsa prevedibilità tra livello e completezza della lesione midollare e la disfunzione sensitivo-motoria che si realizzerà a livello del tubo digerente.
Una seconda importante differenza nella fisiopatologia dei due visceri è rappresentata dalle modalità del riempimento. Innanzi tutto la consistenza del contenuto: nel caso della vescica questo è invariabilmente liquido, mentre può essere da semiliquido a decisamente solido nel caso del colon; la consistenza del materiale fecale infatti, può variare moltissimo, andando da semi-liquida a feci “caprine” anche nella medesima defecazione. Inoltre, l’afflusso dell’urina è praticamente continuo verso la vescica, mentre il riempimento del retto (che fisiologicamente è vuoto al di fuori dell’evento defecatorio) riconosce enormi differenze in funzione dell’intervallo con cui si verifica e del tempo con cui si realizza. Se questa estrema variabilità e concorrenza di diversi fattori caratterizza la fisiologia, ci si immagina cosa possa avvenire nella patologia, per quel che riguarda l’arrivo del materiale fecale dal colon sinistro e quindi i tempi ed i volumi con cui il retto viene riempito e di conseguenza vengono distese le sue pareti.
Il volume fecale, oltre dalla percentuale in acqua, è determinato dalla presenza di batteri che originano dalla microflora massa residente nel colon. Nell’intestino umano infatti albergano oltre 700 diversi gruppi batterici che vanno a formare una biomassa che può arrivare a pesare 1.5 kg: praticamente un secondo fegato costituito da 100.000 miliardi di cellule procariotiche [5]. Il colon è un vero e proprio ecosistema con una concentrazione di microrganismi che non ha eguali in nessun altro habitat del pianeta. Si ricorda al proposito, che l’azione terapeutica delle fibre, così come quella dei prebiotici più strettamente intesi (oligosaccaridi e inulina), è far crescere il volume fecale attraverso un incremento della microbiota intestinale. Contrariamente a quella che è un’opinione ancora assai radicata, nei pazienti, ma anche negli stessi medici, l’efficacia delle fibre e dei prebiotici non è dovuta ad un effetto “massa” conseguenza di un richiamo di acqua prodotto dalle molecole polisaccaridiche di cui sono costituite, ma la loro azione favorente l’evacuazione deriva dal fatto che esse costituiscono il principale substrato metabolico per la microflora fermentativa del colon. I poli- e di-saccaridi prebiotici, in quanto non attaccabili dai normali enzimi digestivi dell’uomo, e quindi non assorbibili, attraversano inalterati il tenue e giungono nel colon dove vengono utilizzati solo da alcuni tipi di batteri residenti, stimolandone la moltiplicazione a scapito di quella di altri. Questa crescita batterica interessa infatti prevalentemente batteri fermentativi, che hanno azioni benefiche attraverso la produzione di vari metaboliti: la loro crescita rappresenta un vero processo di “produzione”, di formazione della massa fecale. Una parte di questa biomassa va a costituire dal 60 all’80% del peso secco delle feci.
In sostanza, per le considerazioni fin qui esposte, è fuorviante continuare a ragionare in termini fisiopatologici, ma poi soprattutto diagnostici e terapeutici, come se minzione ed evacuazione avessero comportamenti assimilabili, entrambe influenzate solo dalle caratteristiche (livello, completezza) della lesione neurologica. Il termine “Intestino Neurogeno” va sostituito con quello più appropriato di “Disfunzione intestinale”.
Negli ultimi anni è stato estesamente utilizzato un nuovo presidio appositamente studiato per ottenere una efficace espletamento della funzione evacuativa intestinale, in persone con lesione midollare o cerebrale: il PERISTEEN. Si tratta di un dispositivo che permette di infondere nel colon-retto 800-900 ml di normalissima acqua attraverso una pompa manuale che crea una pressione positiva nel sistema. L’uso di una sonda munita di un palloncino gonfiabile, garantisce, una volta correttamente posizionato nel retto (fig.1), una totale continenza della zona sfinterica anale, per cui la pressione positiva impressa al liquido si trasmette anche all’interno dell’intestino; si produce quindi una distensione delle sue pareti a cui consegue, una contrazione riflessa del colon. Questa risposta riflessa alla distensione, oltre ovviamente agli stessi movimenti dell’acqua nel lume del viscere, fanno sì che lo svuotamento interessi un tratto notevole del grosso intestino, ma soprattutto che esso sia completo, impedendo residui fecali post-evacuativi. Lo studio sistematico del Transito Intestinale nei pazienti degenti a Montecatone ha infatti mostrato un particolare comportamento che non era noto in precedenza. Si sapeva che il trasporto dei contenuti attraverso il colon ed il retto è più lento nella persona con mielolesione rispetto alla popolazione di controllo [7], ma con questi studi abbiamo dimostrato che vi possono essere residui post-evacuativi importanti [8], anche in presenza di una regolarità della frequenza e del ritmo della defecazione. In altre parole l’evacuazione raramente è completa nella persona con mielolesione, anche se ottenuta ad intervalli regolari con lassativi, supposte evacuanti, digitazione, o clismi, e che avvenga sulla toilette assistita da manovre manuali. Ne consegue alla lunga un significativo accumulo di feci nel colon distale, evento assolutamente non fisiologico, così come il riscontro di un residuo post-minzionale in vescica. Questa presenza costante di materiale fecale, tra una defecazione e la successiva, in un tratto dell’intestino altrimenti generalmente vuoto, è probabilmente alla base dell’alta incidenza di infezioni/contaminazioni delle basse vie urinarie che contraddistingue molto spesso la vita della persona con lesione al midollo spinale, oltre ad essere certamente la causa di episodi di imbrattamento/incontinenza che si verificano dopo l’evacuazione programmata. Inoltre si può speculare che la coprostasi intestinale possa scatenare una risposta infiammatoria sistemica con attivazione di meccanismi immunologici [7].
L’utilizzo della irrigazione trans-anale con il Peristeen previene la formazione di questi residui, in quanto, come si è detto, garantisce una maggiore efficacia della dinamica evacuativa, e quindi una migliore completezza dello svuotamento intestinale. In un gruppo di pazienti tetra e paraplegici che riferivano una regolare frequenza dell’alvo, abbiamo eseguito una radiografia dell’addome dopo 6 giorni in cui erano stati assunti dei marcatori radiopachi ogni mattina e veniva tenuto un diario delle evacuazioni, sia spontanee che programmate secondo le abituali modalità. Il Tempo di Transito Intestinale Totale si rivelava più lento del normale, confermando i dati già mostrati da Krogh e coll [3], nonostante appunto una frequenza delle defecazioni assolutamente nella norma (4.5 evacuazioni la settimana di media). Il numero di marcatori presenti infatti al 7° giorno era decisamente elevato, con la presenza ancora nel colon dei marcatori assunti anche 7 giorni prima: la forma diversa dei marcatori ci permetteva infatti di riconoscere in che giorno essi erano stati assunti (Figura 2). Abbiamo eseguito a questo punto una seduta di irrigazione trans-anale con il Peristeen, ripetendo subito dopo una radiografia dell’addome: l’evacuazione indotta dalla procedura aveva comportato la scomparsa dei marcatori nella quasi totalità dei casi, anche di quelli ritenuti nei segmenti più prossimali del colon (Figura 3), documentando indiscutibilmente la completezza dello svuotamento intestinale indotto dalla metodica [8].
Sono questi effetti sulla completezza dello svuotamento intestinale, oltre alla facilità d’uso e quindi alla riduzione dei tempi da dedicare all’espletamento della funzione intestinale, alla base della dimostrazione che l’impiego costante del Peristeen migliora significativamente i punteggi della sintomatologia a carico dell’intestino, della Qualità di Vita, e riduce l’incidenza di incontinenza e delle infezioni alle vie urinarie rispetto al gruppo di controllo che era stato trattato con le tradizionali modalità [9].
Quando si va a trattare una stipsi in generale, ma tanto di più in una persona con lesione midollare, gli obiettivi che ci si deve porre sono promuovere i meccanismi di “formazione” di una massa fecale adeguata in termini di volume e di consistenza, favorire il “mixing” dei contenuti endoluminali attraverso una regolarizzazione dell’attività contrattile segmentante circadiana del colon, stimolare l’insorgenza della motilità ad effetto propulsivo ed ottenere un riempimento rettale idoneo per innescare i meccanismi dell’evacuazione. Infine, promuovere una completezza dell’evacuazione evitando i residui post-defecatori.
Tutti questi obiettivi prevedono obbligatoriamente un ripristino degli equilibri fisiologici della flora batterica intestinale.
CONCLUSIONI
Non possediamo sufficienti conoscenze fisiopatologiche per sapere come raggiungere tutti gli obiettivi di cui sopra nella persona con mielolesione. Vi sono ancora incertezze sulla relazione tra danno neurologico “di per sé” e disfunzione intestinale: differentemente dal comportamento della vescica, l’intestino può presentare quadri clinici variegati e complessi a cui concorrono fattori che non sono strettamente dipendenti dal danno neurologico. Certamente però esistono evidenze e motivazioni razionali per l’impiego di sostanze come il Macrogol, i prebiotici ed i probiotici allo scopo di ottenere questi obiettivi anche nella persona con lesioni del Sistema Nervoso Centrale.
Lo schema che proponiamo per un approccio graduale alla gestione della funzione intestinale nella mielolesione è rappresentato in Figura 3.
All’uso sistematico dei dispositivi come il Peristeen si oppone molte volte il suo costo: tra i 150 ed i 200 Euro al mese, per l’acquisto delle sonde ed il ricambio degli altri componenti. Più o meno coincide con i costi dei cateteri vescicali per il cateterismo intermittente. Il problema è che non è ancora stata accettata la sua rimborsabilità da tutte le AUSL. Noi crediamo che l’indiscutibile vantaggio che offre alle persone con tetra e paraplegia porterà ad una revisione dei prontuari e quindi al suo inserimento a pieno titolo tra i presidi del “care” riconosciuto alle persone con lesione al midollo spinale. Intanto la dichiarazione di unicità e di infungibilità del suo uso costituisce un buon inizio per avviare le pratiche per la sua rimborsabilità attraverso l’”extra tariffario”.
Bibliografia
1. Gligkman S, Kamm M. Bowel dysfunction in spinal cord injury patients. Lancet 1996; 347(9016): 1651-3
2. Westrgren N, et al. Quality of life and traumatic spinal cord injury. Arch Phys Med Rehabil 1998; 79: 1433-9
3. Krogh K, Mosdal C, Laurberg S. Gastrointestinal and segmental colonic transit times in patients with acute and chronic spinal cord lesions. Spinal Cord 2000; 38: 615-621.
4. Coggrave M et al. Management of neurogenic bowel dysfunction in the community after spinal cord injury: a postal survey in the United Kingdom. Spinal Cord 2009; 47: 323-333
5. Bengmark S. Probiotics and Prebiotics in prevention and treatment of gastrointestinal diseases. Gastroenterol Intl 1998; 11 (Suppl 1): 4-7.
6. Cummings JH, Macfarlane GT. Gastrointestinal effects of prebiotics. Br J Nutr 2002; 2 (Suppl 2): S145-S151.
7. Bazzocchi G, Schuijt C, Pederzini R, Menarini M. Bowel dysfunction in spinal cord injury patients: pathophysiology and management. Pelviperineology 2007; 26: 84-87.
8. Bazzocchi G, Poletti E, Pillastrini P, Menarini M. Colonic emptying after a new transanal irrigation system in patients with spinal cord injury. J Spin Cord Med 2006; 29: 255
9. Christensen P, Bazzocchi G, Coggrave M, Abel R, Hultling C, Krogh K, Media S, Laurberg S. Treatment of fecal incontinence and constipation in patients with spinal cord injury: a prospective, randomized, controlled, multicenter trial of transanal irrigation vs conservative bowel management. Gastroenterology 2006; 131: 738-47.
10. Bazzocchi G., Poletti E., Avogardi A. L’irrigazione retrograda transanale per il bowel management del paziente con lesione midollare mediante dispositivi a pressione costante, razionale e procedura per l’utilizzo del Peristeen. Pelviperineology 2012; 31: 85-92.
FIGURA 1. La sonda rettale munita di un palloncino gonfiabile garantisce la chiusura del canale anale e quindi la totale continenza sfinterica durante l’infusione dell’acqua, a pressione positiva, nel colon. La procedura di irrigazione prevede la possibilità di personalizzazione del volume del pallone, così come dell’acqua e della velocità di infusione [10].
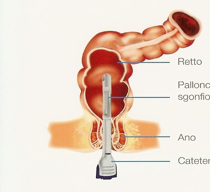
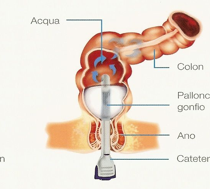
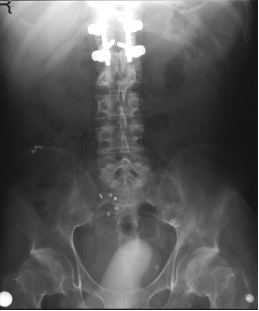
FIGURA 2: radiografia dell’addome di un paziente con lesione al midollo spinale dopo assunzione di 60 marcatori radiopachi di diversa forma in 6 giorni. Sono evidenti numerosissimi marcatori lungo tutta la cornice colica, nonostante la persona avesse avuto regolari evacuazioni quotidianamente.
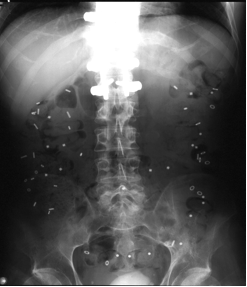
FIGURA 3. Radiografia dell’addome dello stesso paziente di Figura 2 dopo una singola seduta di irrigazione trans-anale con il Peristeen: è evidente la scomparsa di quasi tutti i marcatori, anche di quelli che erano presenti nel colon destro (freccia). L’evacuazione indotta dal Peristeen si è mostrata completa per tutti i contenuti del colon.
FIGURA 4. Il “bowel management” (riabilitazione intestinale ndr) nella persona mielolesa basato sull’impiego dei presidi per la Irrigazione Transanale
*** Gabriele Bazzocchi, è nato a Ravenna, il 19 Agosto 1953. Gastroenterologo, Ricercatore dell’Università di Bologna, dal 2003 dirige una Unità Operativa Complessa di nuova concezione dedicata alla cura ed alla riabilitazione delle disfunzioni intestinali dopo lesioni midollare, integrata con le attività delle Unità Spinali.
Indirizzo per la corrispondenza:
Prof. Gabriele Bazzocchi
Montecatone Rehabilitation Institute
Via Montecatone 37
40026 Imola (BO) – Italy
E-mail: gabriele.bazzocchi@unibo.it